20 Dez 22
Geschätzte Lesezeit:min
Atouts et défis de la vaccination nasale anti-Covid : les promesses d’une approche française

Contrairement aux idées reçues encore largement partagées, le but premier des vaccins actuels contre le Covid-19 est de protéger contre les formes graves de la maladie afin de prévenir les risques d’hospitalisations et de décès… et non de bloquer la transmission entre individus. Pour ce faire, il faudrait viser une vaccination dite « stérilisante » : ce n’est qu’alors que le cercle des contaminations pourrait être interrompu, seule possibilité pour stopper la pandémie.
Comment passer de l’un à l’autre ?
De façon générale, la vaccination permet l’induction d’une réponse immunitaire basée sur deux types de cellules : les lymphocytes T, capables de détruire les cellules infectées, et les lymphocytes B qui produisent des anticorps capables de neutraliser le virus (SARS-CoV-2 dans le cas du Covid) pour l’empêcher d’infecter de nouvelles cellules saines.
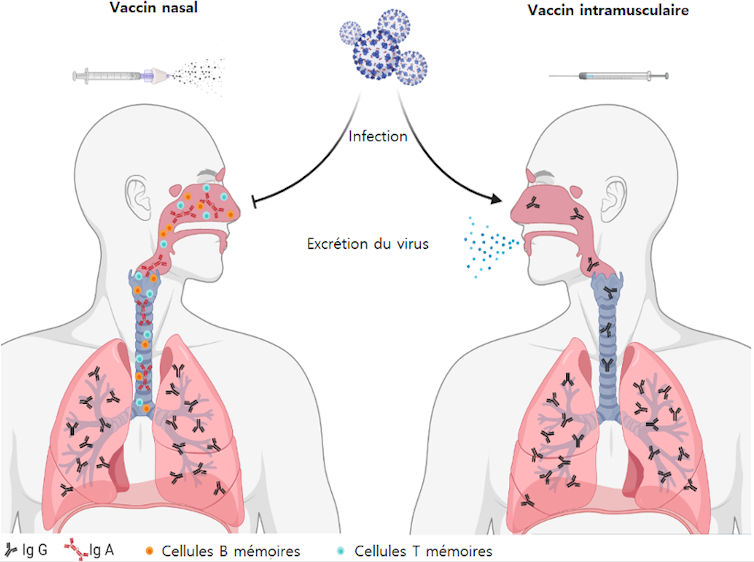
Les vaccins actuels (y compris à ARNm) sont administrés par voie intramusculaire et sont dits « systémiques » : ils permettent l’activation des cellules immunitaires au niveau du corps entier via un pool de cellules circulant dans le sang, qui peuvent ensuite gagner les organes infectés. Si efficace qu’elle soit, cette immunité systémique ne permet pas d’avoir un niveau élevé de lymphocytes B et T dans la cavité nasale et les poumons – qui favoriserait une protection rapide et efficace contre le virus, en le bloquant dès son arrivée.
À l’inverse, une vaccination par voie intranasale induit une réponse immunitaire non seulement systémique mais également locale – directement, donc, au niveau de la porte d’entrée du SARS-CoV-2.
L’activation des cellules immunitaires de la muqueuse nasale permettrait ainsi de s’affranchir de la course contre la montre entre le virus (qui se multiplie dans notre système respiratoire) et notre système immunitaire systémique (qui doit se mobiliser jusqu’aux organes les plus concernés) : concrètement, cela permettrait de stopper rapidement le virus et de bloquer ses possibilités de dissémination et réplication dans notre organisme. De quoi éviter sa transmission et les contaminations.
Les spécificités de la vaccination nasale
Premier constat, on l’a dit, la vaccination nasale agit en priorité au niveau de la zone d’entrée du virus. Mais on peut également constater que les cellules immunitaires qu’elle y active (lymphocytes T et B résidents au niveau du nez, de la bouche et des voies respiratoires supérieures) diffèrent de celles activées par la vaccination intramusculaire classique.
Autre remarque : la vaccination nasale induit des lymphocytes B producteurs d’anticorps particuliers, les IgA (Immunoglobulines de type A), qui ne sont que très faiblement induits par voie intramusculaire – qui induit principalement la production d’IgG (Immunoglobulines de type G). Or les IgA ont une capacité supérieure aux IgG à « capturer » les virus pour les neutraliser. Autre atout des IgA, ils sont plus « polyvalents » que les IgG et conservent leur efficacité malgré les variations possibles du virus.
Pour toutes ces raisons, la vaccination « muqueuse » permettrait de prévenir les formes mêmes modérées de la maladie et de bloquer la transmission inter-individus, pour atteindre l’immunité stérilisante.
Le vaccin FluMist est le seul exemple de vaccin intranasal en santé humaine ayant reçu une autorisation de mise sur le marché (AMM). Vaccin contre la grippe basé sur une forme atténuée du virus responsable (influenza), il est approuvé aux États-Unis et en Europe, et possède une efficacité qui surpasse celle du vaccin intramusculaire chez les jeunes enfants.
Cependant, son efficacité est moindre chez les adultes en raison de leur immunité muqueuse déjà acquise, du fait des infections précédemment contractées. Constitué d’une version atténuée du virus, le vaccin est rapidement bloqué par l’immunité locale en place : ce qui lui laisse moins de chance d’agir.
Nouvelle approche de vaccin nasal anti-Covid
Notre équipe de recherche (laboratoire BioMAP, Unité mixte de recherche Université-INRAE ISP 1282), dirigée par le professeur Isabelle Dimier-Poisson, possède une expérience reconnue en immunologie et vaccination par voie muqueuse.
En nous basant sur cette expertise, nous avons travaillé à une stratégie innovante de vaccin muqueux anti-Covid afin de faire face à ses multiples spécificités. Notre candidat vaccin s’appuie sur trois innovations :
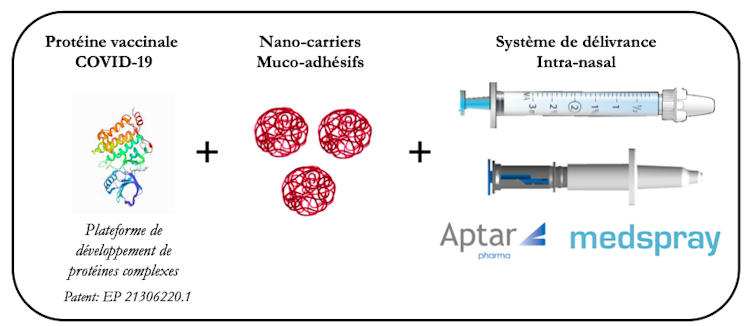
L’antigène : Cible du virus, il est au cœur du vaccin. Il s’agit d’une protéine de fusion originale, conçue dans notre laboratoire, composée de la désormais célèbre protéine Spike (S) associée à une autre protéine du virus, la Nucléoprotéine (N). Cette stratégie permet à notre vaccin de maintenir son efficacité contre différents variants car il cible d’autres parties du virus, conservées, indépendantes des variations de la protéine S.
Afin d’optimiser l’activation de la réponse immunitaire muqueuse, notre antigène est enveloppé dans des « nano-carriers » (que l’on pourrait traduire par « nano-transporteurs »). Il s’agit de molécules de type sucres, qui confèrent des propriétés originales d’adhésion à la muqueuse et permettent d’optimiser la prise en charge de notre vaccin. Aucun besoin d’adjuvant (susceptible de créer des inflammations), ce qui limite les risques d’effets secondaires.
Enfin, dernier élément clé, un système de délivrance, ou spray, capable de déposer efficacement notre vaccin dans la cavité nasale, précisément au niveau des zones capables d’induire la réponse immunitaire muqueuse.
Vaccination nasale anti-Covid : où en est-on ?
D’autres équipes se sont lancées dans ce type d’approches privilégiant une délivrance du vaccin par voie muqueuse. Il existe toutefois encore peu de candidats vaccins disponibles chez l’Homme. Nous pouvons citer deux exemples récents (septembre 2022), en Chine et en Inde – en gardant à l’esprit qu’ils n’utilisent pas la voie intranasale au sens strict.
Un premier vaccin, actuellement en essai en Chine, est administré par inhalation. Le vaccin de CanSino Biologics a été approuvé par les autorités sanitaires chinoises comme dose de rappel pour protéger contre les symptômes du Covid-19. Il est basé, comme son homologue intradermique, sur un adénovirus recombinant exprimant la protéine S du SARS-CoV-2 et est délivré à l’aide d’un nébuliseur par la bouche. Il demande donc un dispositif médical particulier et, de par sa nature virale, même atténuée, présente un risque d’effets secondaires de type inflammation pulmonaire.
Le second a été approuvé par les autorités sanitaires indiennes. Il s’agit d’iNCOVACC, développé par la société Bharat Biotech, pour la primo-vaccination en deux doses administrées par le nez. Ce vaccin nasal utilise également un adénovirus modifié et atténué pour délivrer la protéine Spike du SARS-CoV-2.
Ce vaccin, créé par Michael S. Diamond, David T. Curiel (Université de Washington), a fait l’objet d’une publication récente présentant des essais précliniques chez le chimpanzé, et montrant des résultats prometteurs. Cependant, ce résultat n’est pas représentatif d’une « vraie » vaccination nasale car il utilise une double voie de vaccination : intranasale et intrabronchique. Le vaccin est administré jusqu’aux poumons, avec un risque potentiel d’inflammation. Ce résultat préclinique est donc à considérer avec prudence.
Il est également à noter que ni la Chine ni l’Inde n’ont encore publié les résultats d’études cliniques humaines soutenant leur décision d’approuver ces vaccins.
Quel que soit le candidat considéré, la capacité à administrer la formulation vaccinale de manière efficace par voie nasale est un challenge.
La société AstraZeneca vient ainsi d’annoncer en octobre les résultats décevants de ses premiers essais cliniques de vaccin nasal. Cette version administrable par voie nasale tirée de son vaccin injectable (développée avec des chercheurs de l’université d’Oxford) n’a montré que de faibles réponses en anticorps dans la muqueuse nasale. L’explication serait qu’une grande partie du vaccin, qui utilise un virus désactivé, n’aurait pas atteint sa cible et se serait retrouvé en grande partie dans le tube digestif avant d’avoir pu activer le système immunitaire des muqueuses.
Un point clef, que souligne d’ailleurs l’équipe de ce dernier candidat vaccin, est l’importance du système de spray. La vaccination par administration nasale nécessite clairement de prendre en considération l’optimisation de la délivrance du produit in situ.
Dernières étapes pour notre candidat vaccin
Notre candidat vaccin a donné d’excellents résultats face à de multiples variants du SARS-CoV-2, avec protection contre la maladie et limitation de sa transmission, sur des modèles précliniques de référence (souris et hamsters). Notre objectif est à présent de valider cette efficacité lors des essais cliniques chez l’Homme, programmés dès 2023.
Le challenge, pour passer du préclinique animal à l’Homme, est d’obtenir une réponse immunitaire efficace malgré une délivrance du vaccin différente : en effet, sur les modèles type souris et hamster, le volume et la voie de délivrance à la micropipette induisent une immunisation dans la cavité nasale mais également jusque dans la partie supérieure des poumons.
Or, chez l’Homme, nous voulons rester au niveau de la cavité nasale afin de limiter les risques de réaction immunitaire non maîtrisée pouvant conduire à une réaction inflammatoire trop forte (les « orages cytokiniques ») : l’objectif est d’optimiser la stimulation du système muqueux nasal uniquement.
Pour ce faire, nous voulons que notre vaccin soit intégralement déposé dans les zones critiques du nez : là où le virus se niche pour infecter et se multiplier, et là où se situent les cellules immunitaires qui doivent répondre au vaccin (au niveau du NALT, ou Nasal Associeted Lymphoid Tissus, où sont concentrés les lymphocytes B producteurs d’IgA et les lymphocytes T).
Développer un système de spray adapté à la vaccination nasale
Petite subtilité : un spray vaccinal est différent d’un spray thérapeutique, à usage multiple et répété. Il lui faut délivrer une dose unique, très précise et ciblant le système immunitaire muqueux.
Dès le début du développement de notre projet, nous avons commencé à travailler sur cette question et mis en place des collaborations de recherche et développement avec deux sociétés spécialisées dans les systèmes de délivrance par voie intranasale : les sociétés Aptar pharma et Medspray.
L’efficacité potentielle de ces systèmes de spray est évaluée par deux méthodes :
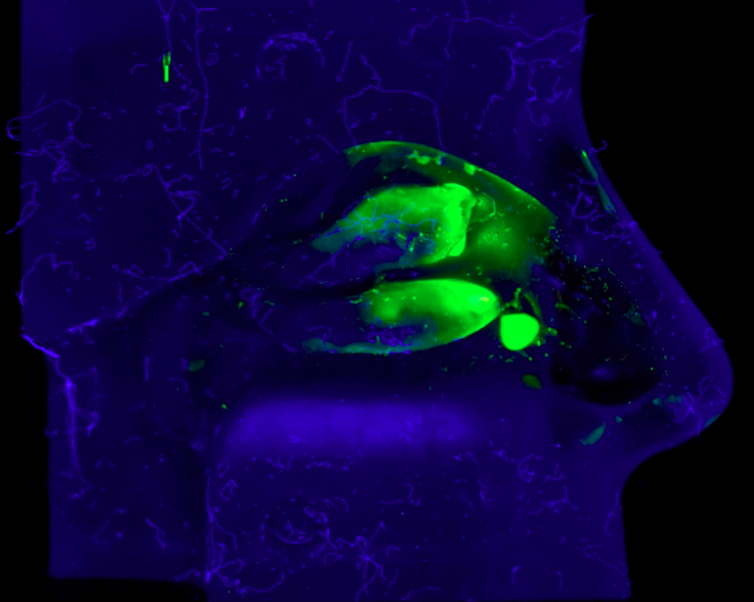
- In vitro, à l’aide d’un modèle artificiel (nasal cast) qui reproduit la cavité nasale humaine et permet d’évaluer, après ajout d’un colorant fluorescent, comment se dépose notre formulation vaccinale dans les différents compartiments. Ce modèle nous permet de corriger le spray pour qu’il cible de façon optimale les zones clés du système immunitaire de la muqueuse nasale.
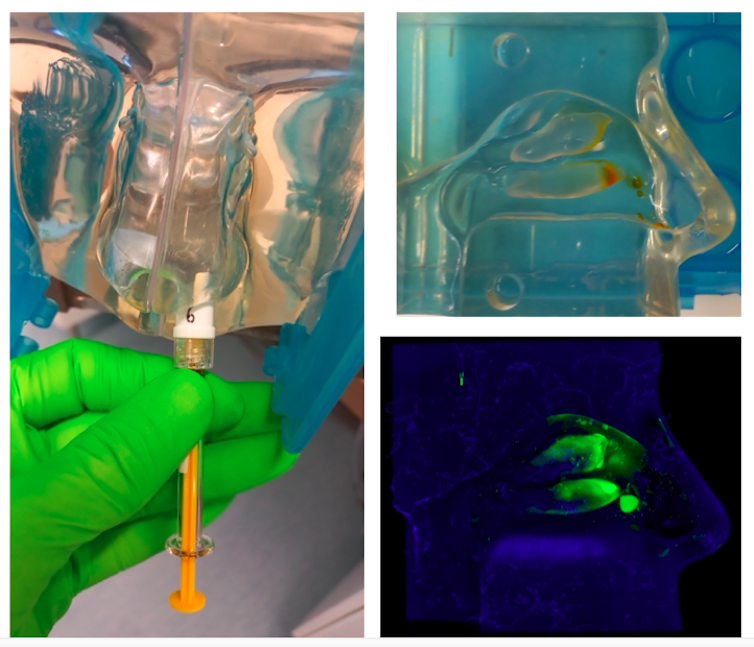
- In vivo, nous réalisons des tests comparatifs d’efficacité des différents systèmes de spray chez le lapin (modèle animal de référence) pour évaluer leur capacité à induire une réponse vaccinale optimale dans les muqueuses nasales (dans le cadre des tests réglementaires de toxicologie).
Notre objectif est de sélectionner le système de délivrance intranasal optimal pour les essais cliniques à venir, en termes d’efficacité biologique (activation de la vaccination par délivrance réduite à la cavité nasale). Mais, dans l’idée de concevoir un spray accessible aux pays à faibles revenus, nous sommes attentifs aux contraintes économiques et veillons à ce qu’il puisse être produit en masse et à coût réduit.
Pour accompagner notre candidat vaccin, notre équipe a créé la start up LoValTech en 2022 afin de prendre le relais de la recherche académique et de poursuivre son développement industriel jusqu’à sa commercialisation.![]()
Mathieu Epardaud, Research Associate, Inrae
Nous remercions l'auteur et The Conversation pour l'autorisation de republication.
